Essentielle Hypertonie oder arterielle Hypertonie ist eine chronische Erkrankung des menschlichen Herz-Kreislauf-Systems, die eine systematische Erhöhung des Blutdrucks im Körper- oder Lungenkreislauf impliziert.
Der Mechanismus der Entwicklung der Pathologie
Der Hauptgrund für die Entwicklung einer persistierenden Hypertonie ist eine Zunahme des Herzzeitvolumens pro Minute und die Reaktion des Gefäßbetts darauf. Der Stressfaktor provoziert ein Ungleichgewicht in der Regulierung des arteriellen Tonus durch das Gehirn. Infolgedessen kommt es zu einem Krampf der peripheren Kapillaren, einschließlich der Nierenkapillaren. Infolgedessen steigt die Synthese von Neurotransmittern des Renin-Angiotensin-Aldosteron-Systems, es bilden sich vaskuläre Dyskinesie und Blutzirkulation.
Aldosteron, das für den Wasser-Salz-Stoffwechsel verantwortlich ist, hält Wasser zurück, wodurch das Volumen der im Blutkreislauf zirkulierenden biologischen Flüssigkeit maximiert wird, wodurch der Blutdruck erhöht wird. Hoher Druck erhöht die Blutviskosität, es bewegt sich langsamer entlang des Gefäßbetts und Gewebe und Organe erhalten nicht rechtzeitig die notwendigen Nährstoffe und Sauerstoff.
Die Verletzung von Stoffwechselprozessen ist der Grund dafür, dass sich bei Bluthochdruck die Wände der Blutgefäße verdicken, ihr Lumen verengt, ein konstant hohes Niveau des gesamten peripheren Widerstands verursacht und der Bluthochdruck irreversibel wird.
Mit der Zeit nimmt die Durchlässigkeit der Kapillaren zu, die Wände der Arterien werden mit Plasma imprägniert und es entwickelt sich Arteriosklerose. Vor dem Hintergrund solcher Transformationen treten Sklerose des Myokards, des Gehirns, der Nieren, Bluthochdruck, Enzephalopathie und Nephrosklerose auf.
Einstufung
Um eine detaillierte Definition der arteriellen Hypertonie zu geben, werden mehrere Möglichkeiten zur Einstufung dieses pathologischen Zustands verwendet. Ordnen Sie Grade, Typen, Stadien, Typen, Ursachen von Bluthochdruck zu. Darüber hinaus wird sie nach ICD 10 klassifiziert. Die Diagnose erfordert die Abwägung aller Optionen.
Nach ICD-10
Arterielle Hypertonie hat einen eigenen Code in der internationalen Klassifikation von Krankheiten. Die Pathologie ist im Abschnitt "Krankheiten, die durch erhöhten Blutdruck gekennzeichnet sind" Code I10-I15 enthalten. Zuordnen:
- I10 Primäre Hypertonie - die häufigste Variante mit bösartigem oder gutartigem Verlauf, tritt aus unklaren Gründen auf, jedoch immer als eigenständiges Symptom, ohne Beteiligung innerer Organe am pathologischen Prozess;
- I11 AH verursacht Myokardschäden: I11. 0 – mit (kongestiver) Herzinsuffizienz, I11. 9 – ohne sie;
- I12 Bluthochdruck mit Nierenschäden: I12. 0 - mit Nierenversagen, I12. 9 - ohne es;
- I13 - Bluthochdruck mit kombinierter Schädigung der Nieren und des Herzens: I13. 0 - hauptsächlich mit Herzinsuffizienz, I13. 1 - hauptsächlich mit Nierenversagen, I13. 2 - mit Herz-Nieren-Versagen, I13. 9 - nicht näher bezeichnet;
- I15 Sekundäre (symptomatische) Hypertonie – ein Symptom einer Zielorganschädigung: I15. 0 – renovaskulärer Bluthochdruck, I15. 1 – ein Symptom anderer Nierenerkrankungen, I15. 2 – ein Symptom endokriner Störungen, I15. 8 – ein Symptom von Schäden an anderen inneren Organen; I15. 9 - nicht spezifiziert.
Die symptomatische arterielle Hypertonie ist ein Druckanstieg aufgrund einer Funktionsstörung der Organe, die den Blutdruck ausgleichen, und macht weniger als 5 % aller Bluthochdruckerkrankungen aus.
Nach Ätiologie
Wenn die primäre und sekundäre arterielle Hypertonie nach dem ätiologischen Merkmal klassifiziert wird, ordnen Sie zu:
- Nieren;
- endokrin;
- entzündlich (Aortitis);
- Bluthochdruck bei schwangeren Frauen;
- neurologisch;
- medizinisch;
- postoperativ;
- Hämodynamik (Pathologie des Herzens oder der Blutgefäße).
Mehr als 90 % entfallen auf die Primärseite.
Nach Typ
Unter Berücksichtigung des Blutdrucks wird die Pathologie in folgende Typen unterteilt:
- grenzwertig - Blutdruckindikatoren erreichen das Niveau von 140/90 mit anschließendem Abfall der Werte;
- systolisch isoliert - die obere Ebene beträgt mehr als 140 Einheiten, die untere bis zu 90.
Der Blutdruck zeigt entweder einen moderaten Anstieg beider Indikatoren oder einen starken Anstieg des oberen Werts mit einem stabilen unteren Wert.
Nach Grad
Diese Abstufung ist für Kliniker von größter Bedeutung, da sie die Höhe und Stabilität des Blutdrucks charakterisiert. Je nach Grad der arteriellen Hypertonie können sein:
- optimal - zeigt unterschiedliche Blutdruckwerte innerhalb der zulässigen Altersnorm;
- normal - der Blutdruck im Bereich von 120/85 bis 140/90;
- grenzwertig - mit konstanten Indikatoren auf dem Niveau von 140/90;
- GB 1 Grad (oder AH 1 Grad) - Druckstufe von 140/90 bis 160/100;
- GB 2 Grad (AH 2) - Blutdruckniveau von 160/100 bis 180/110;
- GB 3 Grad (AH 3) - der Blutdruck beträgt mehr als 180/110.
Je nach Höhe des diastolischen Drucks werden folgende Optionen unterschieden:
- mild (mild) GB - DBP-Indikatoren (diastolischer Blutdruck) überschreiten 90 Einheiten nicht, erfordern keine medikamentöse Korrektur;
- mäßig, einschließlich der Stufen 1 und 2 mit DBP von 100 bis 115;
- schwerer oder bösartiger GB (Grad 3) - ein Druckniveau von mehr als 115.
Wenn es um den GB-Grad geht, bedeutet dies nur die Höhe der Druckindikatoren, der Allgemeinzustand wird nicht berücksichtigt.
Nach Etappen
GB wird in Abhängigkeit von der Schädigung der Zielorgane und dem allgemeinen Wohlbefinden des Patienten klassifiziert. Es gibt 3 Stufen:
- Die erste oder moderate ist durch Instabilität der Blutdruckindikatoren während des Tages gekennzeichnet: von 140/90 bis 180/105, aber normalerweise normalisiert sich der Druck von selbst, wenn der Patient die Ursachen, die Bluthochdruck verursacht haben, stoppt, Krisen sind selten, sie sind leicht , Läsionen innerer Organe sind nicht behoben, Kopfschmerzen treten selten auf, Schmerzen, Schwächegefühl, verminderte Leistungsfähigkeit.
- Das zweite oder mittlere Stadium von GB tritt auf, wenn die Messwerte 200/120 Einheiten erreichen, typische Symptome von Bluthochdruck sind Krisen, Pulsieren im Kopf, Brustschmerzen, Migräne, chronische Müdigkeit, Labornachweis von Kapillarverengung, Myokardischämie, Nieren, Zentralnervensystem System, mögliche zerebrale Schlaganfälle, vorübergehende Ischämie des Gehirns.
- Das dritte oder Stadium der sehr schweren Hypertonie ist gekennzeichnet durch Blutdruck über 205/125 und darüber, ständig hypertensive Krisen mit schwerem Verlauf, LVH-Syndrom (Linksherzinsuffizienz), Enzephalopathie, Hirnthrombose, Petechienblutungen, Sehnervödem, Aorta Aneurysma, Nierenschaden.
Eine gewisse Linderung der dritten Stufe tritt nach einem Herzinfarkt oder Schlaganfall auf. Dieser Zustand wird jedoch von einer Situation begleitet, in der nur der systolische oder Pulsdruck abfällt, während der diastolische Druck immer konstant hoch bleibt.
Nach Typ
Die folgenden Typen entsprechen dem Verlauf der Pathologie:
- vorübergehend - ein episodischer Druckanstieg von mehreren Stunden bis zu einem Tag normalisiert sich unabhängig;
- labil - typisch für das Debüt der Pathologie, Blutdrucksprünge sind unbedeutend, erfordern keinen zusätzlichen Eingriff;
- stabiler Bluthochdruck - ein anhaltender Anstieg des Druckniveaus bei medikamentöser Korrektur;
- Krise - Blutdrucksprünge treten spontan, periodisch auf, eine medikamentöse Therapie ist erforderlich;
- bösartig - Druckindikatoren sind maximal, viele Komplikationen bis zum Tod.
Die Schwere der Pathologie entspricht der zunehmenden Intensität der Symptome.
Risikofaktoren
Bei der Entwicklung der arteriellen Hypertonie spielt die Störung der Gehirnzentren die Hauptrolle. Sie steuern die Funktion aller inneren Organe. Risikofaktoren für das Debüt von GB gelten als zu aktive intellektuelle Aktivität, Nachtarbeit, Vibrationen, Lärm.
Darüber hinaus provoziert die aktive Verwendung von Salz die Krankheit, die aufgrund von Vasospasmus, erblicher Veranlagung, einer Kombination von Bluthochdruck mit endokrinen Pathologien, Nierenversagen, Fettleibigkeit, fokalen (perifokalen) Infektionen im akuten Stadium Wasser im Körper zurückhält.
Sie können den Altersfaktor, die Geschlechtsfärbung, nicht außer Acht lassen: Bei Männern jeden Alters wird GB in der Hälfte der Fälle diagnostiziert. Nur bei Frauen in den Wechseljahren entwickelt sich die Pathologie häufiger. Die optimalen Bedingungen für die Entwicklung der Krankheit sind Alkoholismus, Rauchen, Drogen, Energie, eine unausgewogene Ernährung, zusätzliche Pfunde, eine sitzende Lebensweise und eine ungünstige ökologische Situation.
Merkmale der Klinik, die Gefahr von Bluthochdruck
Ein Merkmal der arteriellen Hypertonie ist ein latenter Verlauf. Oft werden die Symptome von Bluthochdruck mit einfacher Überarbeitung verwechselt, und zu diesem Zeitpunkt kommt es zu einer Schädigung der inneren Zielorgane und der Entwicklung schwerwiegender Komplikationen. Das Risiko ihrer Entwicklung ist umso größer, je jünger der Patient ist. Dies ist die potenzielle Gefahr der Krankheit.
Es ist fast unmöglich, GB zu heilen, aber seinen Ausbruch zu verhindern oder sein Fortschreiten zu stoppen, liegt in der Macht von Kardiologen. Je früher die Krankheit diagnostiziert wird, desto größer sind die Chancen für eine effektive Rehabilitation des Patienten. Die Diagnose steht in direktem Zusammenhang mit der regelmäßigen Überwachung des Blutdrucks.
| Alter des Patienten | BP-Norm |
|---|---|
| 16 - 20 Jahre alt | 70 bis 120/80 |
| 20 - 40 Jahre alt | Von 120/70 bis 130/80 |
| 40 - 60 | Nicht höher als 135/85 |
| Über 60 | Nicht höher als 140/90 |
Klinische Symptome im Anfangsstadium sind fast unsichtbar, manchmal sind Patienten mit Bluthochdruck besorgt über:
- Kopfschmerzen;
- unmotivierte Angst;
- Schwitzen;
- Schüttelfrost;
- purpurrote Wangen;
- schlechte Leistung;
- Pastosität;
- starker Herzschlag;
- Gefühlsverlust in den Fingern;
- Schlaflosigkeit;
- Krämpfe.
Aber all dies ist periodisch, selten, nicht ausgedrückt.
Es lohnt sich nicht, solche Symptome abzuschütteln. Es erfordert eine Änderung des Lebensstils, da es sonst zum Fortschreiten der Pathologie führt.
Die Entwicklung von Bluthochdruck erweitert die Liste der Symptome, schließen Sie sich an:
- Ataxie (Störung der Bewegungskoordination);
- abfall der Sehschärfe;
- Beschwerden in der Brust.
Außerdem wird die Symptomatik geäußert, die sich an den betroffenen Zielorganen zeigt.
Auch eine Kombination mehrerer Symptome ist ein Grund für einen Arztbesuch, eine eigenständige, unkontrollierte Einnahme von Medikamenten kann die Situation verschlimmern.
Komplikationen
Der lange Verlauf der gutartigen Hypertonie oder ihrer bösartigen Form verursacht eine hypertensive Krise, Bradykardie, die Bildung von Komplikationen infolge einer Schädigung der Arterien der Zielorgane: Herz, Nieren, Gehirn, Augen.
Hypertensiven Krise
Ein kurzfristiger Blutdruckanstieg (von mehreren Stunden bis zu mehreren Tagen), dem emotionale oder körperliche Überanstrengung, Stress, Angst, Luftdruckschwankungen, Vergiftungen, Rausch, Medikamente, Alkohol vorausgehen. Hintergrund ist immer Bluthochdruck, aber eine hypertensive Krise kann provoziert werden durch:
- Toxikose schwangerer Frauen;
- Nierenversagen;
- Gehirntumore;
- renovaskulärer Bluthochdruck;
- Nephritis verschiedener Herkunft;
- endokrine Störungen;
- Verletzung.
Der Blutdruckanstieg über 200/120 wird begleitet von:
- Zustand vor Ohnmacht;
- Migräne;
- heißes Gefühl;
- Tachykardie;
- Brechreiz;
- Beschwerden in der Brust;
- Sehbehinderung.
Die Patienten sind verängstigt, verwirrt, lethargisch oder übererregt und können ohnmächtig werden. Die Krise wird manchmal als Vorbote eines Herzinfarkts oder Schlaganfalls, eines akuten linksventrikulären Versagens, angesehen. Vor dem Hintergrund hoher DBP- und SBP-Zahlen tritt eine Enzephalopathie auf. Ein Krampf von Blutgefäßen mit einer Änderung ihrer Durchlässigkeit provoziert ein Hirnödem.
Die Gefahr liegt in der Möglichkeit einer Netzhautablösung, einer blitzschnellen Entwicklung eines Angina-Anfalls, Herzasthma, Lungenödem, das das Leben des Patienten bedroht.
In der Anfangsphase geht GB jedoch leicht voran und hört schnell auf.
Bradykardie
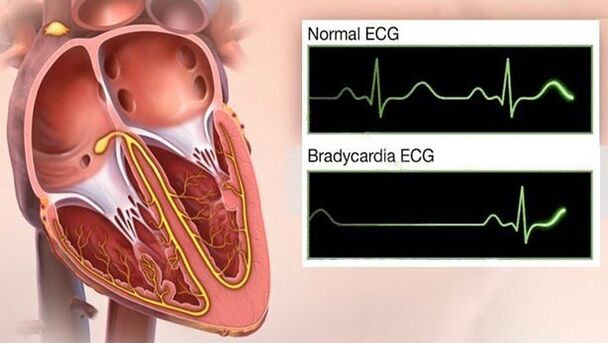
Schwindel und Präsynkope mit GB - sprechen für die Entwicklung einer Bradykardie - dies ist ein gefährliches Symptom des Bluthochdruckverlaufs, da es im Extremfall zum Herzstillstand führt. Darüber hinaus kann Bradykardie hervorrufen:
- Schädigung des Herzmuskels mit der Entwicklung von Herzversagen, koronarer Revaskularisation;
- eingeschränkte Nierenfunktion mit der Bildung von chronischem Nierenversagen;
- vaskuläre Enzephalopathie, ischämischer Schlaganfall;
- anhaltende arterielle Hypertonie;
- Schädigung der Arterien, Schwellung des Sehnervs.
Eine hypotensive Krise (Blutdruckabfall unter 100/60) vor dem Hintergrund einer Bradykardie führt zu einem Kollaps mit tödlichem Ausgang.
Zielorganschaden
Instabilität des Blutflusses in ihnen führt zur Entwicklung von:
- IHD, Angina pectoris oder Ruhe, Vorinfarkt, AMI (akuter Myokardinfarkt);
- Prä-Schlaganfall, Schlaganfall (akuter zerebrovaskulärer Unfall) ischämischer oder hämorrhagischer Natur;
- Herzasthma;
- Aortenaneurysmen;
- Lungenödem;
- CNI;
- Urämie;
- Netzhautablösung.
Häufiger als andere sind Herz, Blutgefäße, Gehirn und Nieren betroffen.
| Name des Zielorgans | Der Mechanismus der Entwicklung der Komplikationen |
|---|---|
| Herz | Bluthochdruck führt zur Entwicklung einer linksventrikulären Hypertrophie, da das Herz Blut in deformierte Gefäße drücken muss, was zusätzliche Anstrengung erfordert. Das Myokard verdickt sich, es hat nicht mehr genug Sauerstoff und Nährstoffe. Der Muskel ist überdehnt, das Herz ist müde. Ein müdes Herz kann sich nicht vollständig entspannen, eine chronische Myokardinsuffizienz tritt aufgrund von Hypoxie auf. Oft endet diese Situation mit einem plötzlichen Tod. |
| Schiffe | Arterien mit hohem Druck sind aufgrund der Kontraktion der Muskeln der Gefäßwand ständig krampfhaft, dadurch können sie sich nicht entspannen, das Muskelgewebe wird durch das Bindegewebe verdrängt, das gesamte Gefäßbett wird umgebaut. Irreversible Veränderungen führen zu einer Verletzung der Sehfunktion, Arteriosklerose der Extremitäten, Nierenerkrankungen, Enzephalopathie. |
| Gehirn | Gefäßkrämpfe führen bei 25% zu Schlaganfällen. Die mangelnde Blutversorgung des Gehirns ist die Ursache für ischämischen Schlaganfall (70% aller Fälle), Veränderungen der Gefäßpermeabilität - hämorrhagischer Schlaganfall (30%). Aber die häufigste Komplikation von Mangelernährung und Sauerstoffversorgung des Gehirns ist Enzephalopathie – begleitet von neurologischen Symptomen, die zu Demenz führen. |
| Nieren | Die Nieren sind eines der Zielorgane, die unter GB leiden. Pathologie kann nur mit frühzeitiger Diagnose geheilt werden. Aber die Krankheit verläuft zu Beginn asymptomatisch und wird zufällig bei den Prophylaxeuntersuchungen auf Albuminurie diagnostiziert. Wenn der Moment verpasst wird, erwartet den Patienten CNI mit Urämie und Tod. |
Diagnose
Der Zweck der Untersuchung eines Patienten mit Verdacht auf Bluthochdruck:
- bestätigen Sie die Stabilität des Bluthochdrucks;
- schließen Sie seine sekundäre Natur aus;
- Identifizieren Sie beschädigte Zielorgane, bestimmen Sie den Grad ihrer Verformung, das GB-Stadium und das Risiko von Komplikationen.
Sammeln Sie dazu sorgfältig Anamnese, führen Sie eine körperliche Untersuchung durch, identifizieren Sie Risikofaktoren und die Höhe der Blutdruckschwankungen, die Häufigkeit von Krisen und Komorbiditäten. Der Garant für Zuverlässigkeit ist die korrekte Blutdruckmessung. Der Algorithmus ist einfach:
- der Druck wird in Ruhe in einer bequemen Position gemessen (alle provozierenden Faktoren werden in einer Stunde ausgeschlossen: Kaffee, Energiegetränke, Alkohol, Nikotin, Drogen, Toxine, Augen- oder Nasentropfen);
- die Manschette wird auf der Schulter auf Höhe des Herzens 2, 5 cm über der Ellenbeuge angelegt;
- Die erste Messung wird an beiden Händen durchgeführt, dann an derjenigen, an der sich herausstellte, dass die Indikatoren höher sind, oder (wenn die Zahlen gleich sind) an der nicht arbeitenden Hand.
- wiederholte Messung frühestens einige Minuten nach der ersten (Wiederherstellung des Gefäßtonus);
- bei einer Differenz zwischen Erst- und Wiederholungsmessung gilt der Mittelwert als Wahrheit.
Der Laborzyklus umfasst:
- UAC, OAM;
- Blutbiochemie (Glukose, Kreatinin, Cholesterin, Triglyceride);
- Urinproben.
Instrumentelle Prüfung:
- EKG, EchoCG (Kardio-Ultraschall);
- Ophthalmoskopie;
- Ultraschall von Zielorganen;
- EEG;
- Aortographie;
- Urographie;
- CT-Scan der Nieren und Nebennieren.
Merkmale der Behandlung
Die Therapie der arteriellen Hypertonie zielt darauf ab, die Druckindikatoren zu normalisieren und die Arbeit der inneren Organe zu korrigieren. Es ist notwendig, die Behandlung sofort nach der Erkennung der Pathologie zu beginnen, um Komplikationen zu verhindern oder zu minimieren. Verwenden Sie dazu Medikamente, eine nicht-medikamentöse Therapie.
Medikamente
Die Auswahl der Behandlung für Patienten mit Bluthochdruck unterliegt mehreren Regeln:
- Hypertonie mit einem geringen oder mittleren Komplikationsrisiko beinhaltet die Ernennung eines Medikaments einer bestimmten Gruppe von Antihypertensiva;
- bei Bluthochdruck mit hohem oder sehr hohem Risiko werden einige Medikamente aus verschiedenen Gruppen in der Mindestdosierung verschrieben;
- wenn der Zielblutdruck (unter 140/90) mit geringem oder mittlerem Komplikationsrisiko nicht erreicht wird, wird die Dosis des verschriebenen Arzneimittels erhöht oder durch ein Arzneimittel aus einer anderen Gruppe ersetzt;
- wenn der Zielblutdruck bei Patienten mit hohem oder sehr hohem Komplikationsrisiko nicht erreicht wird, die Dosis bereits verschriebener Medikamente erhöhen oder ein drittes aus einer anderen Gruppe hinzufügen;
- Wenn der Druck schnell abnimmt, fühlt sich der Patient unwohl, es ist notwendig, die Behandlung auszusetzen, bis eine Anpassung an den neuen Zustand eintritt.
Als optimaler Zieldruck gelten je nach Alter des Patienten 120/80 oder 110/70 Einheiten.
Kombinationen von Medikamenten aus verschiedenen Gruppen werden häufig verwendet, und es ist notwendig, sich ausschließlich auf die Empfehlungen des Arztes zu konzentrieren, da es nicht akzeptable Kombinationen von Medikamenten gibt.
Ernährungsmerkmale
Die Behandlung von Bluthochdruck mit einer Diät zielt darauf ab, das Gewicht des Patienten zu reduzieren, da jede zusätzliche 10 kg den Druck um 10 Einheiten erhöht.
Dazu wird empfohlen, mehr pflanzliche Lebensmittel (Gemüse, Obst, Getreide, Hülsenfrüchte), Milchprodukte zu konsumieren, cholesterinhaltige (fetthaltige) Lebensmittel, Süßigkeiten, Gebäck auszuschließen, Salz zu begrenzen (wenn mehr als 5 g Salz verwendet werden täglich, dies führt zu Flüssigkeitsretention, Gefäßkrämpfen ).
Es ist notwendig, das richtige Trinkregime zu berechnen (mindestens 1, 5 Liter Wasser pro Tag). Es muss daran erinnert werden, dass Gewichtsverlust Diabetes mellitus vorbeugt, der ein starker Risikofaktor für Bluthochdruck ist.
Bewegungstherapie
Für Bluthochdruckpatienten ist dosierte körperliche Aktivität enorm wichtig. Sie reduzieren den Tonus des sympathischen Nervensystems, reduzieren die Konzentration von Adrenalin, Noradrenalin, das Blutgefäße verkrampfen kann, und erhöhen die Tachykardie.

Es ist das Ungleichgewicht zwischen der Kraft des Herzzeitvolumens und dem Gefäßwiderstand, das das Risiko der Entwicklung einer Pathologie schafft. Physiotherapie (Walking, Schwimmen, Atemübungen) verbessert die Sauerstoffversorgung des Gewebes, beugt Komplikationen vor und fördert die Gewichtsabnahme.
Prävention, Prognose
Ziel der Primärprävention ist es, die Entstehung der Krankheit zu verhindern. Dies gilt für Bluthochdruck-Risikopatienten (mit Adipositas, Diabetes, starke Raucher) und Bluthochdruckpatienten mit grenzwertig oder im ersten Krankheitsstadium. Dazu benötigen Sie Folgendes:
- mit dem Rauchen aufhören, da Nikotin das Leben eines Bluthochdruckpatienten um 10-15 Jahre verkürzt und das Risiko kardiovaskulärer Komplikationen verdoppelt;
- rationelle, kalorienarme, atherogene Hyposalz-Diät unter Einbeziehung von Honig, Trockenfrüchten, Zitrusfrüchten, Meeresfrüchten, Einschränkung tierischer Fette;
- Ausschluss von Risikofaktoren;
- Beseitigung von Hypodynamie;
- Antistress (Physiotherapie, Entspannung, leichte Beruhigungsmittel);
- 8 Stunden täglicher Schlaf;
- Ablehnung von Alkohol.
Die Sekundärprävention umfasst die Einhaltung eines Lebensstils, der eine Primärprävention, Medikamente und eine regelmäßige Überwachung des Blutdrucks erfordert. Es zielt darauf ab, die Entwicklung von Läsionen von Zielorganen zu verhindern.
Hypertonie ist der Hauptrisikofaktor für die meisten Herz-Kreislauf-Erkrankungen, deren Sterblichkeit 53, 1 % der Gesamtsterblichkeit der Bevölkerung ausmacht, was besonders wichtig ist, da 25 % der Hypertonie asymptomatisch sind. Die Prognose gilt nur für die ersten Stadien der Entwicklung der Pathologie als günstig, hier ist es in 80% der Fälle möglich, die Entwicklung der Krankheit zu verhindern.
GB 2-3 Stadien führen zu Behinderungen vor allem bei jungen Männern (bis 50 Jahre). Die Kombination mehrerer Risikofaktoren erhöht den plötzlichen Herzstillstand um 50 %. Die positive Wirkung der komplexen Therapie der Pathologie hat eine Garantie von 5 Jahren.


























